食道がんの治療について
更新日 : 2025年4月11日
前回の動画▷食道がんの検査・診断について
治療
食道がんの治療法として、内視鏡的切除(内視鏡治療)、手術、放射線治療、化学療法があります。治療法は主にステージによって決まりますが、患者さんの状態や希望によって、最適と思われる治療を選択していきます。担当医とよく相談して、納得したうえで治療を受けましょう。本稿では、「食道癌診療ガイドライン2022年版」に基づいて、ステージごとの治療方針についてご紹介します。
ステージ0・Iの治療
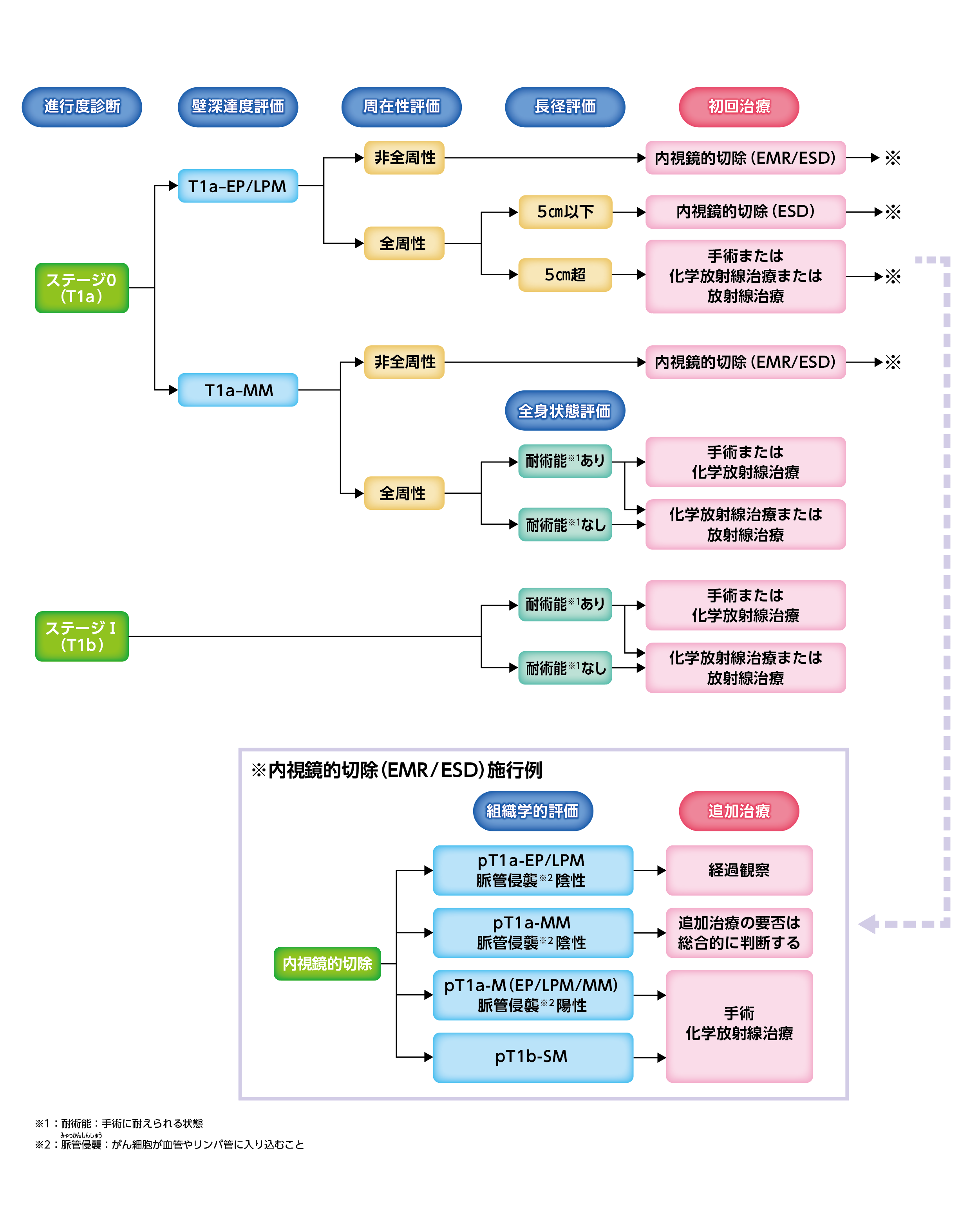
日本食道学会編「食道癌診療ガイドライン 2022年版」(金原出版)より作成
ステージ0の治療
粘膜内にがんがとどまっている場合、食道を温存することができる内視鏡的切除が標準治療として推奨されています。病変の範囲が5cm以上と広く、内視鏡的切除後に食道が細くなる(狭窄する)可能性が高いようなら、手術や化学放射線治療*(放射線治療と化学療法の併用療法)を行う場合もあります。
*化学放射線治療:放射線治療と化学療法(抗がん剤治療)を併用する治療法。がんの種類によっては、化学放射線治療が標準治療として推奨されているものもある。また、手術をした部位から再発したがんの場合では、化学放射線治療を行う場合がある。
(がん情報サービス〇:https://ganjoho.jp/public/dia_tre/treatment/radiotherapy/rt_02.html)
ステージIの治療
標準治療として手術が推奨されています。患者さんの状態によっては、手術と化学放射線治療のいずれかを行う場合もあります。化学放射線治療は、手術を同じくらいの治療効果があることが示されており、食道の温存を希望する患者さんにとって選択肢の一つとなっています。
ステージII・IIIの治療
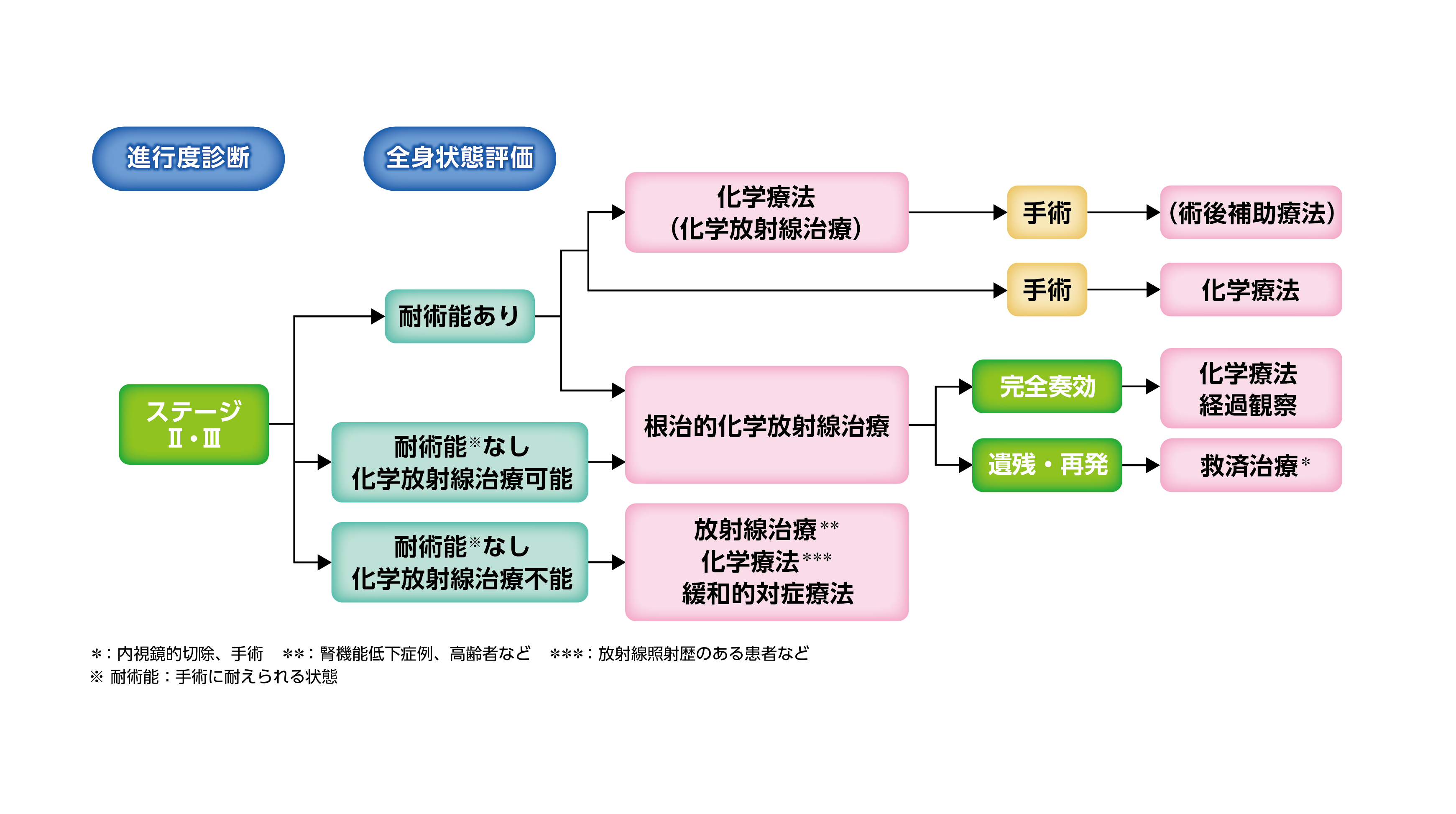
日本食道学会編「食道癌診療ガイドライン 2022年版」(金原出版)より作成
患者さんの状況から判断して、手術ができる体の状態であれば手術を行います。まずは化学療法によってがんを小さくし、それから手術を行うのが標準治療です。手術ができない体の状態と判断された場合、または、患者さんが手術を希望しない場合は、化学放射線治療を行います。しかし、年齢や臓器機能などの問題で化学療法を行えないような患者さんでは、放射線治療を単独で行います。
ステージIVの治療
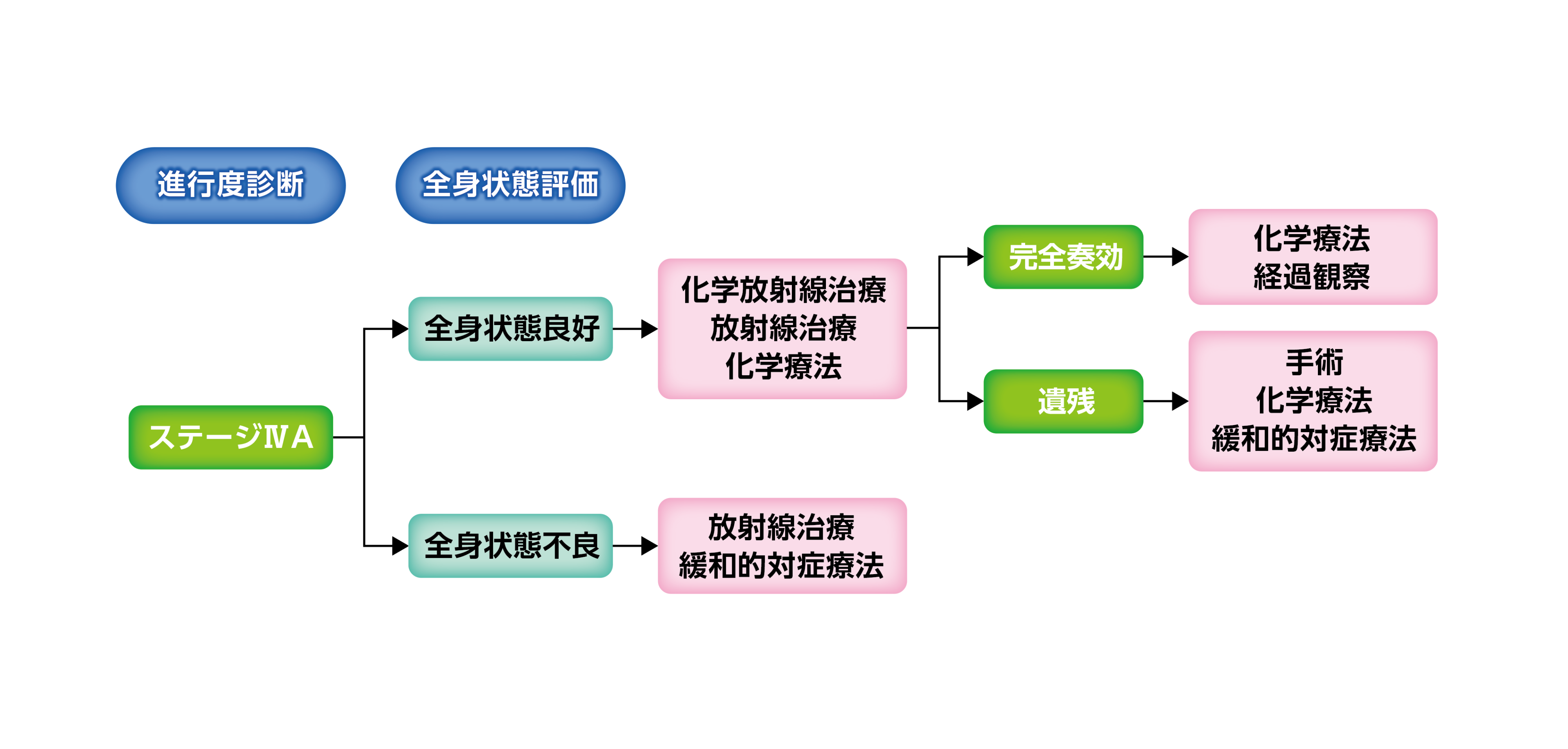
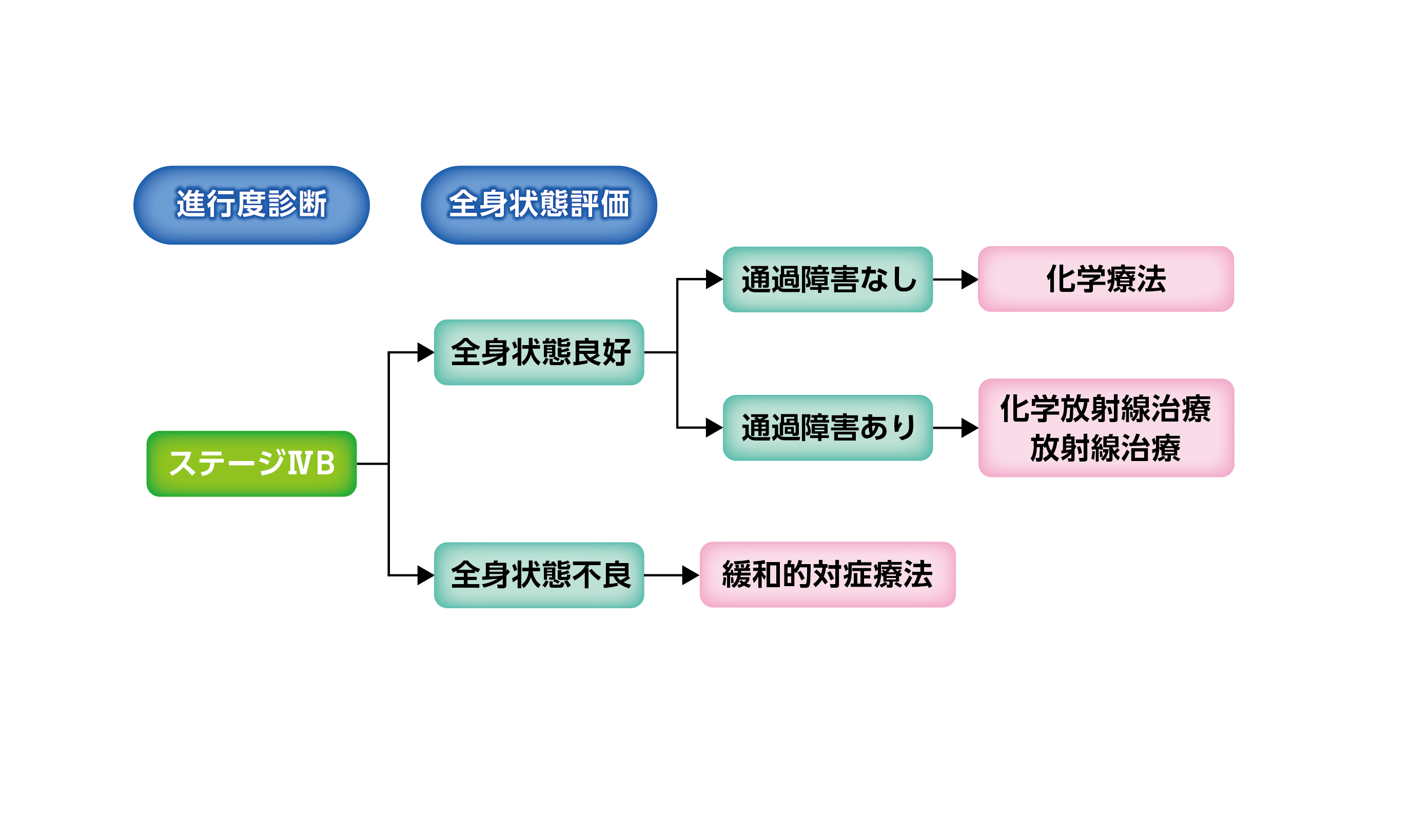
日本食道学会編「食道癌診療ガイドライン 2022年版」(金原出版)より作成
ステージIVAは切除不能であるため、手術はできないものの、病変が局所にとどまっている状態のため、根治を期待して化学放射線治療を行います。
ステージIVBは、がんが全身に進行しているため、全身に効果が期待できる化学療法が標準治療となっています。一般的に根治というよりも、がんの進行を抑えたり、症状を緩和することが目的になります。がんによる痛みや気道狭窄などの症状がある場合は、放射線治療や症状を緩和する治療(緩和的対症療法)を併用して行うこともあります。
食道がんの主な治療法として、内視鏡的切除(内視鏡治療)、手術、放射線治療、化学療法があります。
内視鏡治療
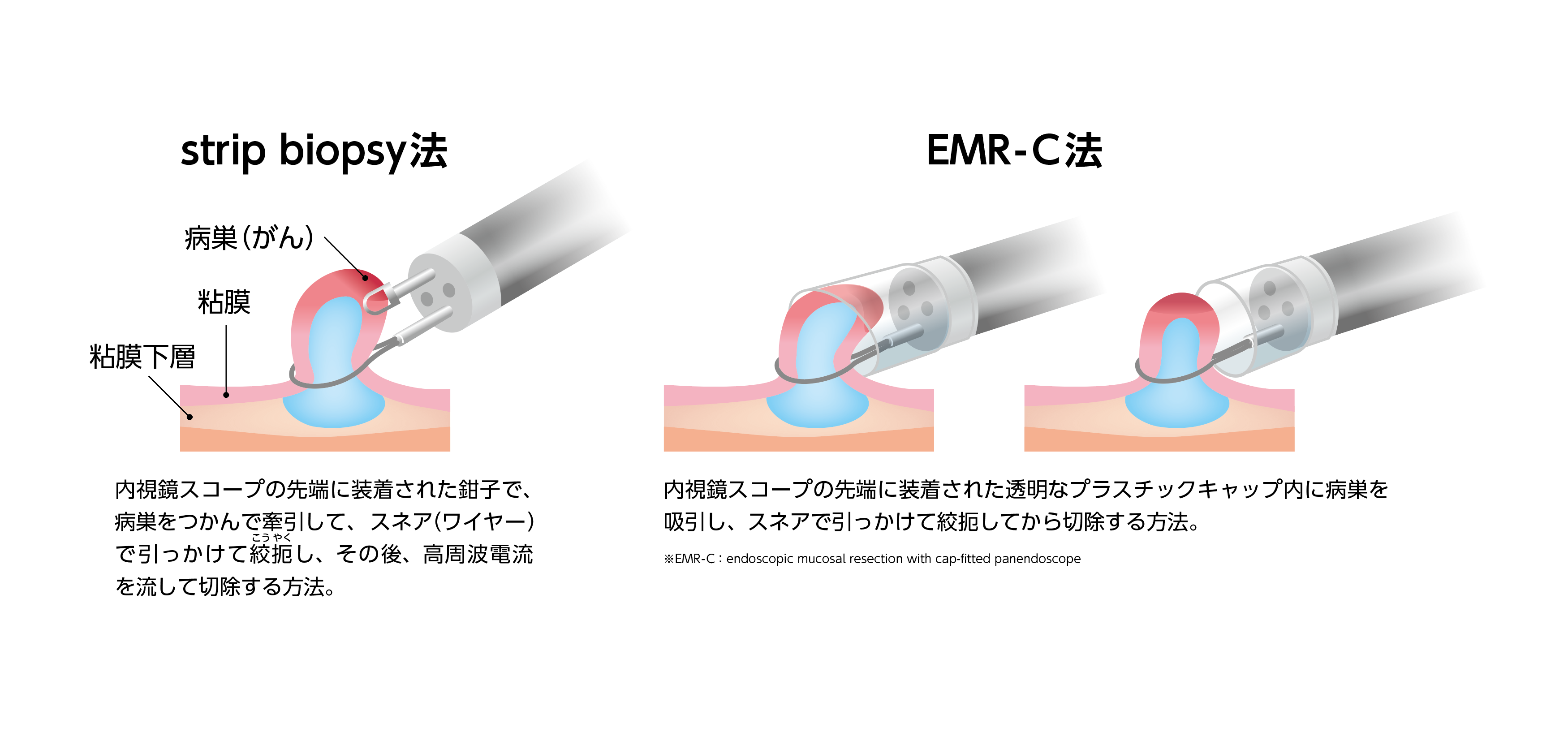
図11:内視鏡的粘膜切除術(EMR, strip biopsy)
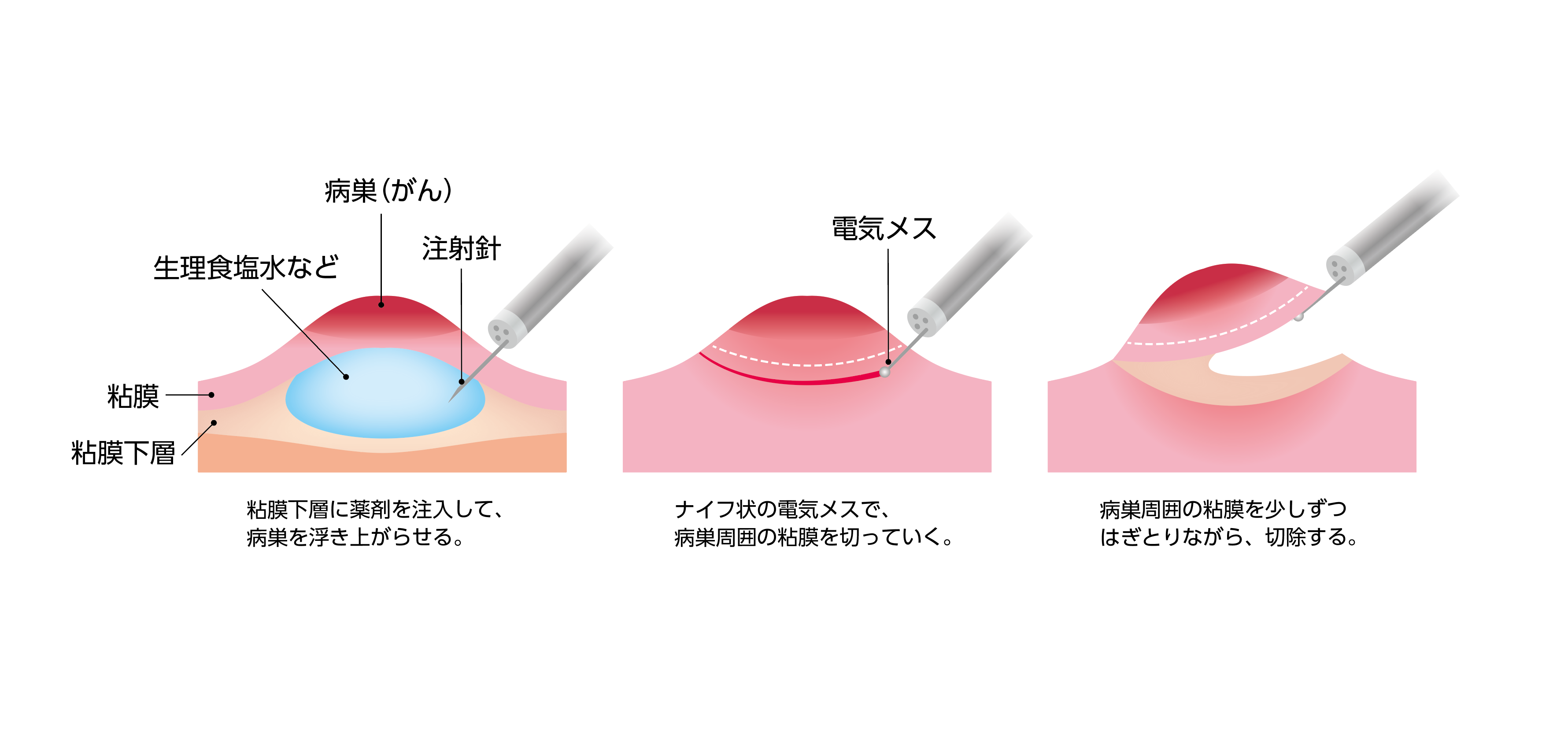
図12:内視鏡的粘膜下層剥離術(ESD)
上部消化管内視鏡を用いて、食道の内側からがんを切除する方法です。内視鏡によるがんの切除は、体への負担が少なく、回復が早いのが特徴です。内視鏡的治療では、内視鏡スコープの先端に装着した透明キャップ内にがんの病巣を吸引するあるいは鉗子で掴んで牽引して、スネア(ワイヤー)で引っかけて絞扼し、その後、高周波電流を流して切除する方法(内視鏡的粘膜切除術:EMR)、電気ナイフでがんの病巣を削り取る方法(内視鏡的粘膜下層剥離術:ESD)などがあります。対象となるのは、リンパ節転移のないステージ0の早期食道がんの患者さんです。 治療後に切除した組織を顕微鏡で詳しく調べ、がんが残っている可能性やリンパ節転移の可能性が高いと判断された場合には、ほかの治療法(手術や化学放射線治療)を追加します。
合併症として、出血、穿孔(食道に穴が開くこと)、狭窄などが起こることがありますが、多くの場合は内視鏡によって対処することができます。
手術(外科治療)
手術は大きく、がん切除と再建術の2つに分けられます。切除術は食道がんに対する標準治療で、がんができた食道と胃の一部を切除し、リンパ節を含む周囲の組織も切除します(リンパ節郭清)。そして、食道切除後は、胃や腸を使って、食道のかわりに新しい経路を作る手術(再建術)を行います。
食道がんの大部分を占める胸部食道がんに対する手術は、頸部・胸部・腹部の広範囲に及ぶ大きな手術となります。そのため、合併症も起こりやすく、3大合併症として縫合不全(つなぎ目のほころび)、肺炎、嗄声(声のかすれ)があります。近年では体に負担が少ない低侵襲性手術が行われるようになりました。さらに2018年には、ロボット支援下手術も保険収載されました。
胸部食道がん
胸部食道がんに対する手術は大きくがん切除と再建術に分けて行います。がん切除は、右の胸部を経由して食道がんを食道とともに切除します。その方法には、従来より行われてきた傷が大きな開胸術と、傷が小さいため体への負担が小さい低侵襲性手術があります。低侵襲性手術は、胸腔鏡によるがん切除術が広く普及して行われていますが、ロボット支援下手術も行われるようになってきました。食道切除後の再建術には、袋状の胃を管状の胃管につくり変えて、残した頸部食道とつなぎ合わせます。再建術も大きく開腹するのではなく、低侵襲性手術である腹腔鏡で行う手術が広く普及しています。また、胃が使用できない場合には、大腸か小腸での再建術が行われます。
食道胃接合部がん
扁平上皮がんの場合には、胸の中の広範囲にリンパ節転移が起こるため、胸部食道がんと同様の手術を行うことがほとんどです。しかし、腺がんの場合には、がんの大きさと食道への浸潤程度によって、切除範囲とそれに伴う再建方法が異なります。がんが小さく、食道側への浸潤範囲が小さければ、腹部からだけの手術となり、再建方法は残した胃か小腸再建となります。しかし、がんが大きく、食道側への浸潤が大きければ、胸部食道がんと同じ手術が行われることがあります。
バイパス手術
がんで食道がつまってしまった場合、食事ができるようにする目的で行う手術です。がんのある食道を残し、胃や腸を使って、頸部の食道から胃に至る新しい食物の通り道をつくります。バイパス手術のかわりに、狭くいなった食道にステントを挿入して広げる手術を行う場合もあります。
頸部食道がんの手術
がんが頸部の食道にとどまっている場合は、頸部食道のみを切除します。がんの大きさや場所によっては、咽頭喉頭や全食道を切除することもあります。咽頭喉頭を切除した場合は、呼吸する気管の入口(永久気管孔)を首につくります。喉頭を切除した場合は、自分の声は出せなくなりますが、空気を飲み、吐き出すときに声を出す発声方法を習得したり、電気式自動喉頭を用いて、会話ができるようになります
放射線治療
手術と同じくがんのある部分に対して行う治療ですが、食道や胃、喉頭(声帯)を温存することができます。治療は、連日照射(週5日、6週間など)を行うのが一般的です。
単独で放射線治療を行うより、抗がん剤(フルオロウラシル(5-FU)とシスプラチン)の点滴と放射線治療を同時に行う化学放射線治療のほうが、より効果的といわれています。
がんが局所にとどまっていれば、がん細胞を死滅させることで、がんを治すことを目的とした治療(根治照射)、がんが広範囲に広がっていれば、がんの痛みや症状を抑えるための治療(緩和照射)が行われます。
治療中は、放射線を照射した部位に、炎症による飲み込みの痛みやつかえ感などの症状があらわれ、数週間続きます。皮膚の乾燥や日焼けに似た症状のほか、白血球減少などが起こる場合もあります。治療の中断が必要になる場合もあるため、気になる症状があれば、担当医に相談してください。
化学療法
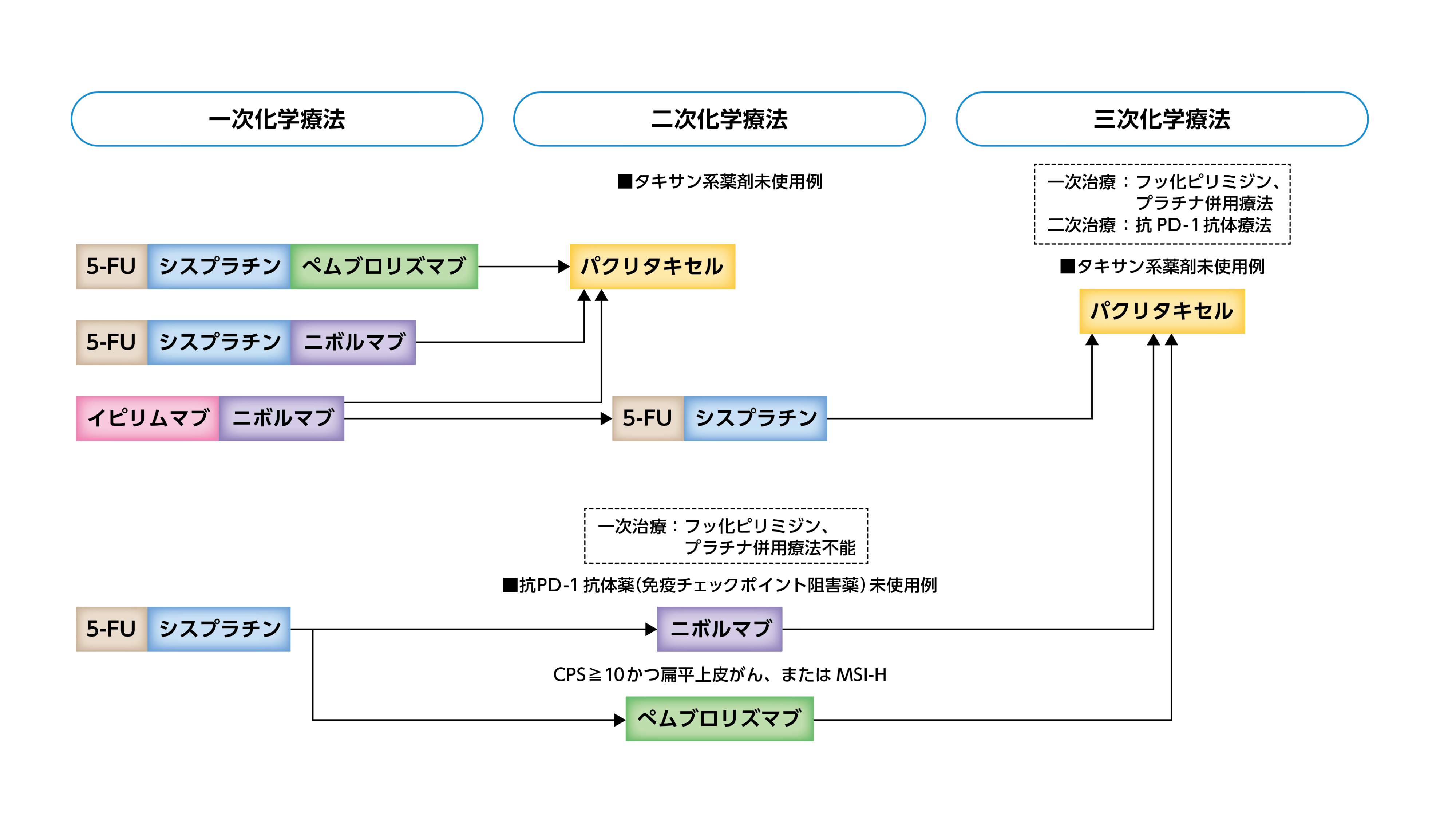
がん細胞を小さくする効果のある細胞障害性抗がん剤(抗がん剤)や、免疫を活性化してがんを抑える抗がん剤を、併用あるいは単独で投与することで、全身に散らばったがん細胞に作用させます。食道がんの治療では、手術に先行してがんを小さくするために行われたり、放射線の効果を高めるために放射線治療と併用して行われたり、他の治療と組み合わせて行われることも多いです。また、手術後の術後治療としても、放射線治療に併用されることがあります。食道がんに使用される標準的な抗がん剤として、フルオロウラシル(5-FU)、シスプラチン、パクリタキセルなどの点滴が用いられていますが、近年はニボルマブ、ベムブロリズマブ、イピリムマブ、チスレリズマブといった免疫チェックポイント阻害薬が使用できるようになり、単独もしくは、抗がん剤やほかの免疫チェックポイント阻害薬と組み合わせるなど、治療の幅が広がってます。
化学療法は、いつ、どのタイミングで行うかによって目的や方法が異なります。がんを小さくして、手術でがんを取りやすくするために行う術前化学療法では、5-FUとシスプラチンとドセタキセルの3剤併用療法(DCF療法)を3コース行うことが一般的です。約1週間入院して点滴を行い、3週間毎に繰り返すやり方です。以前は5-FUとシスプラチンの2剤を併用する治療(CF療法)を2コース行うことが一般的でしたが、臨床試験の結果、DCF療法を行うほうがより効果が得られるということで、現在は術前DCF療法が行われています。
一方、ステージ IVBや再発の場合には、長くがんを抑えるために、とくにコースは定めずに、CF療法と免疫チェックポイント阻害薬を組み合わせた治療がよく行われます。3~4週間ごとに1週間程度の入院を行う方法が一般的ですが、免疫チェックポイント阻害薬を併用したり、単剤で行ったり、あるいは2剤併用で投与する方法などがあり、患者さんの希望や状態、治療歴を考慮して選択されます。
副作用としては、血液細胞の低下、口の中や胃腸の粘膜が再生しにくくなる、髪や爪が伸びなくなる、貧血、吐き気、口内炎、脱毛などの症状がみられる場合があります。また免疫チェックポイント阻害剤では、皮疹や、腸炎、内分泌障害など多彩な副作用があり、注意が必要です。だるさなど、体調の変化に気づいた場合には、早めに担当医あるいは看護師へ相談することをお勧めします。また、以前との変化が分かりやすくなるため、日々の体重や体温、食べたものなどについて日記をつけておくとよいでしょう。
再発・転移
食道がん手術後や根治的化学放射線治療後は、1年に1回は上部消化管内視鏡検査(胃カメラ)、半年に1回はCT検査を行い、再発がないかどうか調べます。食道がんの再発の多くが、リンパ節や肺、肝臓などの周辺の臓器や骨への転移です。首のリンパ節に転移すると、首が腫れたり、声がかすれたりします。またお腹や胸のリンパ節に転移すると、背中や腰に痛みを感じることがあります。骨への転移も痛みを伴います。肺や肝臓へ転移した場合は、初期には症状はありませんが、咳や痰に血が混じったり、腹部の痛みを感じたりすることがあるため、注意が必要です。治療後も定期検査を受けるとともに、少しでも異変があったら、早めに担当医にご相談ください。
再発に対する治療は、再発した場所や体の状態、初回に行った治療などを考慮しながら行うことになります。リンパ節に転移した場合も、頸部にとどまっていれば、手術で切除する場合もありますが、基本的には放射線治療や化学療法を選択します。遠隔転移の場合は化学療法、骨や脳に転移した場合は、緩和を目的とした放射線治療が行われています。
