トップページ > 診療科・共通部門 > 内科系 > 肝胆膵内科 > 胆道がん
胆道がん
目次
胆道について
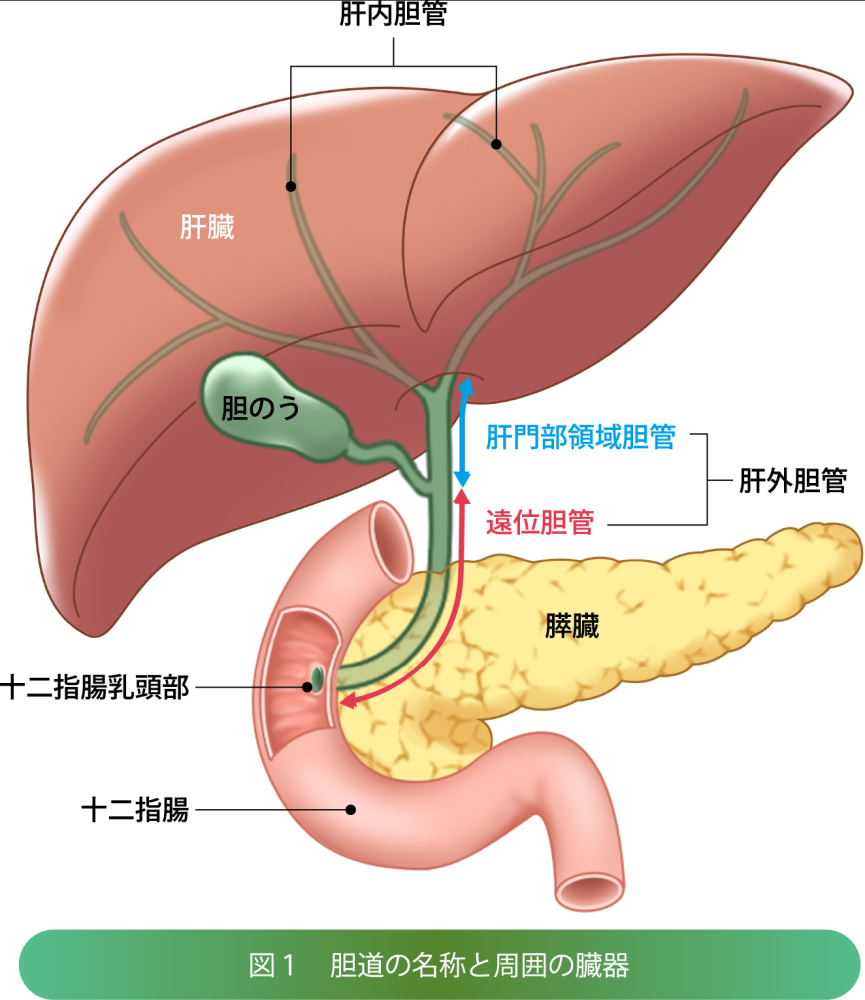
肝臓から十二指腸までの胆汁の通り道を総称して「胆道」といい、肝内胆管、肝外胆管、胆嚢(たんのう)、乳頭部(ファーター乳頭)に分けられます。さらに肝外胆管は肝臓に近い「肝門部領域胆管」と膵臓に近い「遠位(えんい)胆管」に分けられます(図1)。
肝臓で作られた胆汁という消化液は、胆道を通って十二指腸に運ばれ、食べ物の中の主に脂肪成分の消化と吸収に重要な役割を果たします。
図1 胆道の名称と周囲の臓器
胆道がんとは
胆道がんは、上図に示した胆道に発生するがんであり、肝内胆管がん、肝外胆管がん、胆嚢がん、乳頭部がんに分類されます。肝外胆管がんは、さらに肝門部領域胆管がんと遠位胆管がんに分類されます。
肝内胆管がんは肝臓内の胆管から発生するため、癌取扱い規約上は原発性肝がんに分類されますが、検査や治療法にはその他の胆道がんと共通するものがあり、胆道がんとして扱われることが多くなっています。
病気の原因
日本では、1年に約2万3000人が胆道がんを発症していると報告されています〔国立がん研究センターがん情報サービス「がん登録・統計」(全国がん登録)〕。
胆道がんの原因としては、胆嚢炎(たんのうえん)、原発性硬化性胆管炎などの慢性炎症に加え、先天性胆道拡張症、膵胆管合流異常(先天的な解剖学的異常で、高頻度に胆道がんが発症します)などの先天性疾患も指摘されています。
近年では、印刷工場で塩素系有機洗浄剤を使用してきた作業員が高頻度で胆管がんを発症していることが報告されました。塩素系有機洗浄剤の主成分であったジクロロプロパンという化学物質が原因物質として強く疑われています。 東病院 肝胆膵内科では、2019年4月より職業関連性胆道がんを対象とした医師主導治験を開始しました。詳細はこちらのページをご覧ください。
症状
胆道がんでは、以下のような症状が多く見られます。
黄疸(おうだん)
胆道がんで最も多い症状です。肝外胆管がんや乳頭部がんでよくみられます。胆汁の通り道である胆管が腫瘍で閉塞することによって胆汁が流れにくくなり、血管内に逆流することにで起こります。黄疸になると、胆汁中の色素のビリルビンにより皮膚や眼球が黄色くなったり、尿が濃くなったりします。また、胆汁が腸管に排泄されないため、便が白っぽくなることがあります。黄疸が進行すると、皮膚のかゆみやだるさ、食欲不振、体重減少などが起こることもあります。
発熱
胆道閉塞でうっ滞した胆汁に感染が生じると、胆管炎を発症し高熱が出ることがあり、敗血症という重度の感染症から致命的となることもあります。胆管炎を発症した場合は、胆汁を体内外に排泄させる胆道ドレナージによる治療が必要になります。
疼痛(とうつう)
胆道がんの早期は症状がないことが多いでのすが、腫瘍が大きくなると、みぞおちや右わき腹あたりの痛み(右季肋部痛)が現れることがあります。特に胆嚢がんは、胆石発作や胆嚢炎による右わき腹の痛みをきっかけに発見されることもあります。
検査と診断
胆道がんの診断のきっかけとして、黄疸の発症や血液検査での肝機能異常、胆道系酵素の上昇があります。無症状でも腹部超音波検査で偶然発見されることもあります。まず血液検査と腹部超音波検査を行い、異常があればCT検査やMRI検査などを追加してがんがあるかどうかや、がんがあればその広がりも調べます。
さらに詳しく調べる必要がある場合には、内視鏡を使った検査や生検、細胞診を行うことがあります(図2)。
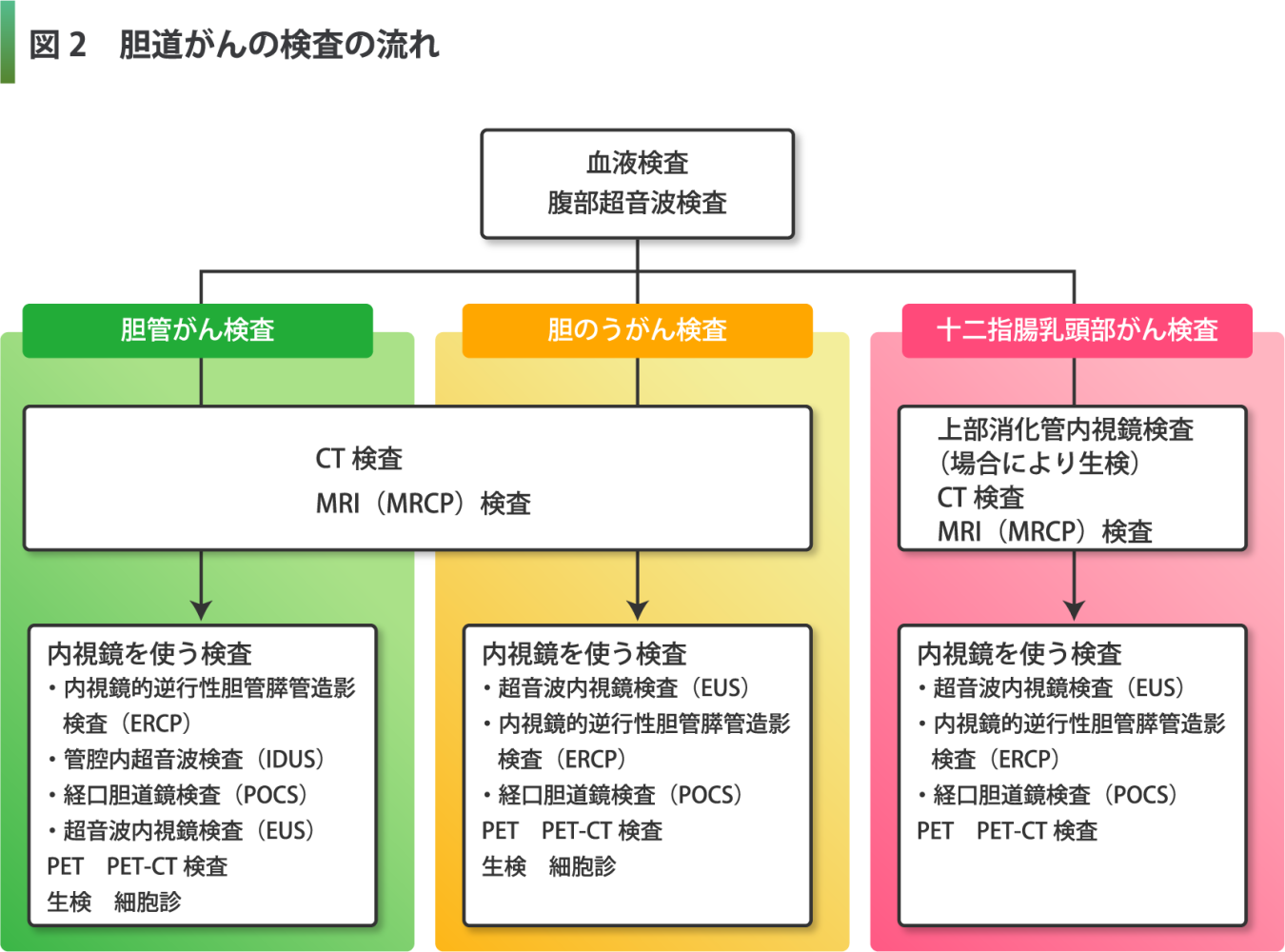
日本肝胆膵外科学会 胆道癌診療ガイドライン作成委員会編「エビデンスに基づいた胆道癌診療ガイドライン 2019年(改訂第3版)」(医学図書出版)より作成
腹部超音波検査
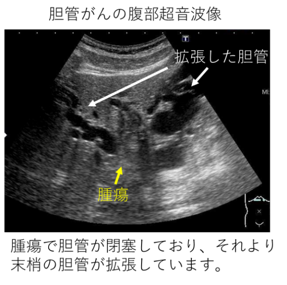
臓器の形や状態、がんの位置や形、周辺の血流の様子などを確認するための検査です。簡便に実施可能であり、体への負担が少ないことから、はじめに選択される検査法です。腫瘍の存在や、腫瘍により一部が閉塞し、その影響を受けて拡張した胆管を認めることが特徴的な画像所見です。また、がんの組織診断のための腫瘍生検にも超音波を利用することがあります。
腹部CT検査、MRI検査
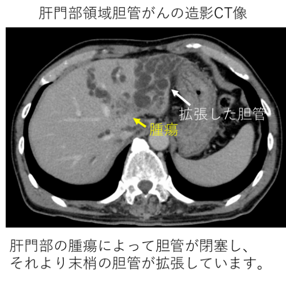
がんの有無や広がり、胆管が拡張している場所やその程度、他の臓器への転移を確認するための検査です。造影剤を使用することで詳細な観察が可能になります。
超音波内視鏡検査(EUS:Endoscopic Ultrasonography)
超音波が先端についている内視鏡を口から挿入し、胃や十二指腸の中から超音波でがんやその周囲の状態を調べる検査です。がんの位置や形、範囲の確認に有用です。病変に近い位置から観察できるので、体の表面から行う通常の超音波検査に比べてより詳細ながんの情報が得られます。がんやがんの周囲のリンパ節から生検を行う場合にもEUSを使用します。
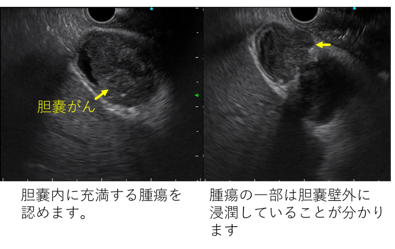
胆嚢がんのEUS像
内視鏡的逆行性胆管膵管造影検査(ERCP:Endoscopic Retrograde Cholangiopancreatography)
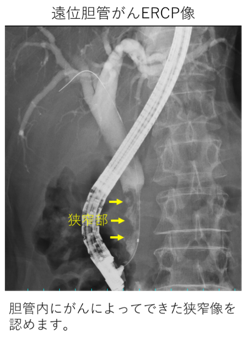
側視鏡(そくしきょう)という特殊な内視鏡を十二指腸まで挿入し、細いカテーテルを乳頭から胆管内へ挿入した後、造影剤を注入して胆管を造影する検査です。胆管の狭窄(きょうさく:狭いこと)ががんによるものかどうかや、胆管内部のがんの広がりを評価することができます。また、造影後にがんの生検や胆道ドレナージ(プラスチックや金属の管を用いて胆汁の流れをよくすること)も行うことができます。
管腔内超音波検査(IDUS:IntraductalUltrasonography)
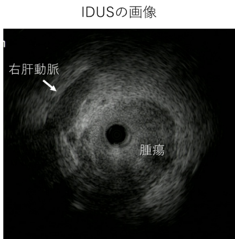
胆管壁内のがんの深さや広がりを超音波で 調べる検査です。胆管内に細い超音波プローブ(探触子)を挿入して、胆管内の様子を観察します。ERCPに引き続いて行われることが通常です。
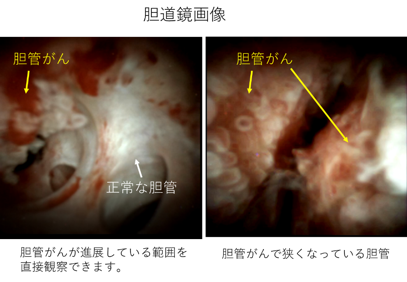
経口胆道鏡検査(POCS:Peroral Cholangioscopy)
口から胆管内に細い内視鏡(胆道鏡)を挿入して、胆管内でのがんの広がりを直接観察する検査です。直接観察下に組織や細胞を採取して生検を行うこともでき、胆管がんの正確な診断に寄与します。胆管がんは胆管壁に沿って広がることがありますが、CTなどの画像検査のみではその広がりを正確に把握できないことがあります。胆道鏡を用いた本検査は、正確ながんの広がりの診断に有用で、手術前の重要な情報を提供してくれます。
生検・細胞診
がんかどうか、どのような種類のがんかについてしっかりと診断するために行う検査です。がんが疑われる部位から組織や細胞を採取して顕微鏡で調べます。画像検査では判断できない場合や、がんが広がっている範囲を正確に把握するために行うことがあります。ERCPで直接胆管の組織や胆汁を採取したり、超音波を用いてがんに生検針を刺して組織を採取したりします。
病期(ステージ)
胆道癌取扱い規約によると、胆管がん、胆嚢がん、乳頭部がんの病期はともにI~IV期に分類され、T(腫瘍の大きさ)、N(リンパ節転移の程度)、M(遠隔転移)の3種のカテゴリー(TNM分類)の組み合わせで決まります。
胆管がんや胆嚢がんでは、壁内に腫瘍がとどまるものがI期とII期、壁をこえて隣接する臓器やリンパ節へ広がっている場合がIII期、それよりさらに広がっている場合や転移を伴う場合はIV期になります。この病期分類をもとに、患者さんの状態や検査結果を加味した上で、治療方針(手術、薬物療法、緩和治療)が決定されます。詳しくは国立がん研究センターがん情報サービス「胆道がん」国立がん研究センターがん情報サービス「胆道がん」をご参照ください。
治療
治療に至るまでの流れ
胆道がんの治療は、手術、薬物療法が中心です。
胆道がんでは、がんを取り除くには手術が最も有効と考えられており、切除可能症例には積極的に外科的切除を検討しています。外科的切除に関しては東病院 肝胆膵外科のページをご覧ください。
周囲の血管や臓器への広がりが高度な場合やその他の臓器に転移している場合は通常、薬物療法が選択されます。国立がん研究センター東病院では内科医、外科医、放射線診断医、放射線治療医やその他の医療スタッフが集まって治療方針を検討する合同カンファレンスを毎週行っており、最善の治療法を検討しています。
昨今では切除不能例でも、有効な内科的治療により腫瘍の縮小が得られて切除可能例へと改善することがあり、カンファレンスにて再評価したのちに、外科的切除を行うこともあります。
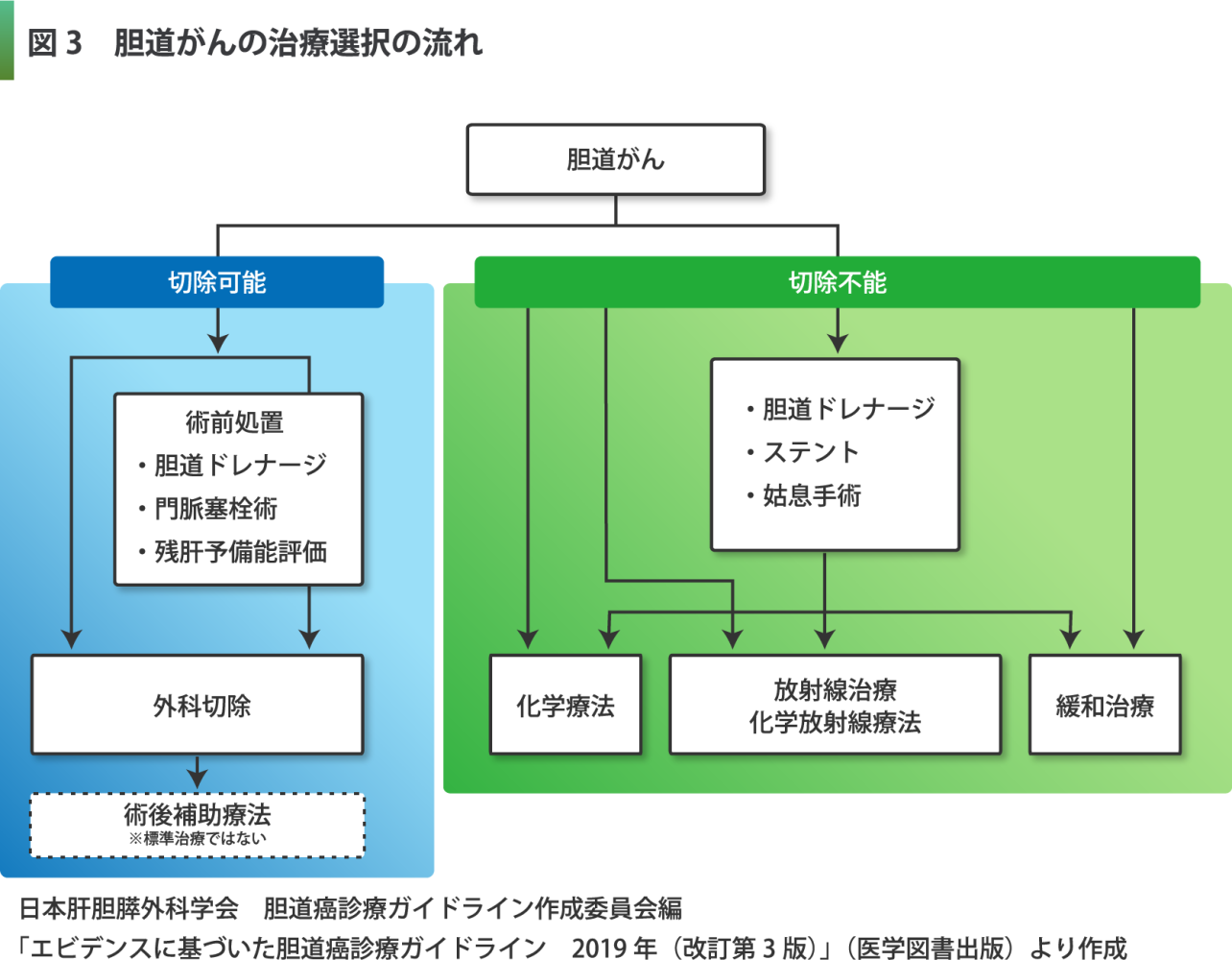
胆道ドレナージ
胆道がんにより胆汁の流れがせき止められると、うっ滞した胆汁が血液中に逆流して黄疸をきたすことがあります。黄疸になると、腸での消化吸収が不十分になるなどして、手術や薬物療法などを安全に進めることが難しくなります。このため、胆道閉塞をきたした場合には、たまった胆汁を通過させるための処置を行います。これを「胆道ドレナージ」といいます。
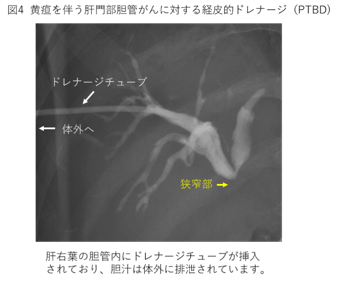
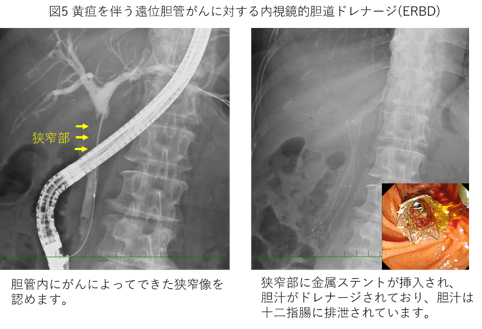
ドレナージには、外ろうと内ろうというの2つの方法があります。外ろうは、チューブを使って胆汁を鼻やおなかから体の外に出し、ボトルやプラスチックバッグにためて回収する方法です。内ろうは、ステントというプラスチックや金属の管を胆管の中に置き、胆汁を本来の流れ道である腸の中に流す方法です。チューブやステントを胆道がつまっている箇所まで入れる方法には、おなかの皮膚からチューブを刺し入れて肝臓を通す経皮経肝胆管ドレナージ(PTBD)(図4)と、内視鏡の技術を使う内視鏡的逆行性胆道ドレナージ(ERBD)(図5)があります。
なお、胆汁がうっ滞した部位に細菌感染が生じると、「胆管炎」という胆道感染症が起こる場合があります。ステントの閉塞などでも起こり得ます。ステント処置後の発熱やおなかの痛み、黄疸などが発生した場合はすぐに担当医に相談してください。
薬物療法
外科的切除が難しい場合や、切除後の再発の際に薬物療法を行います。薬物療法だけではがんを完全に治すことは困難ですが、がんの進行を抑えることにより、生存期間を延長したり、症状を和らげたりすることが可能です。
胆道がんの標準的な薬物療法では、ゲムシタビン、シスプラチン、テガフール・ギメラシル・オテラシルカリウム配合剤(S-1:エスワン)といった抗がん剤を使用します。これらの薬剤を患者さんの状態に応じて、複数組み合わせもしくは単剤で治療します。現在採用されている主な組み合わせは下記の通りです。治療の効果がなくなったと判断されるか、副作用のために継続が難しいと判断されるまで投与を継続していきます。
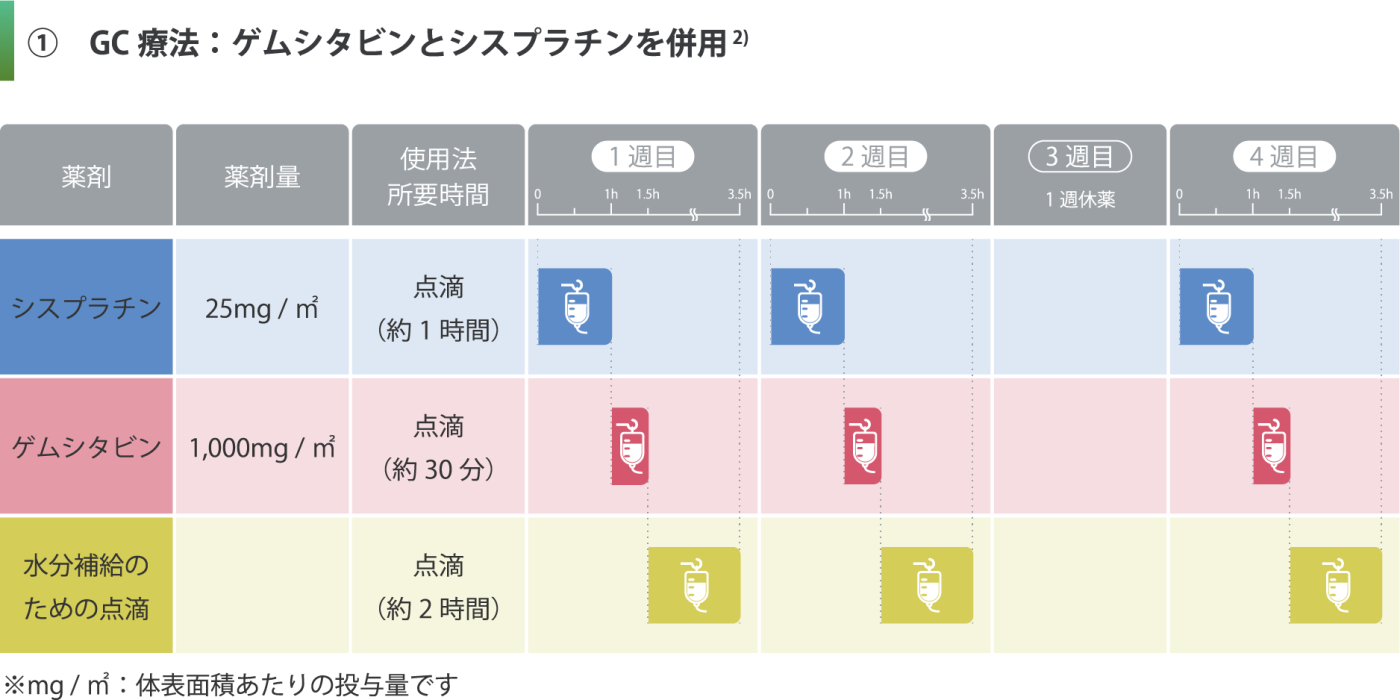
点滴の抗がん剤治療です。
週1回2週連続でゲムシタビンとシスプラチンの点滴を行い、1週間休むのを1コースとして、3週毎に繰り返す治療方法です。抗がん剤投与と同時に、腎臓の保護を目的とした水分補給のための点滴を行うため、点滴の時間は約4時間となります。
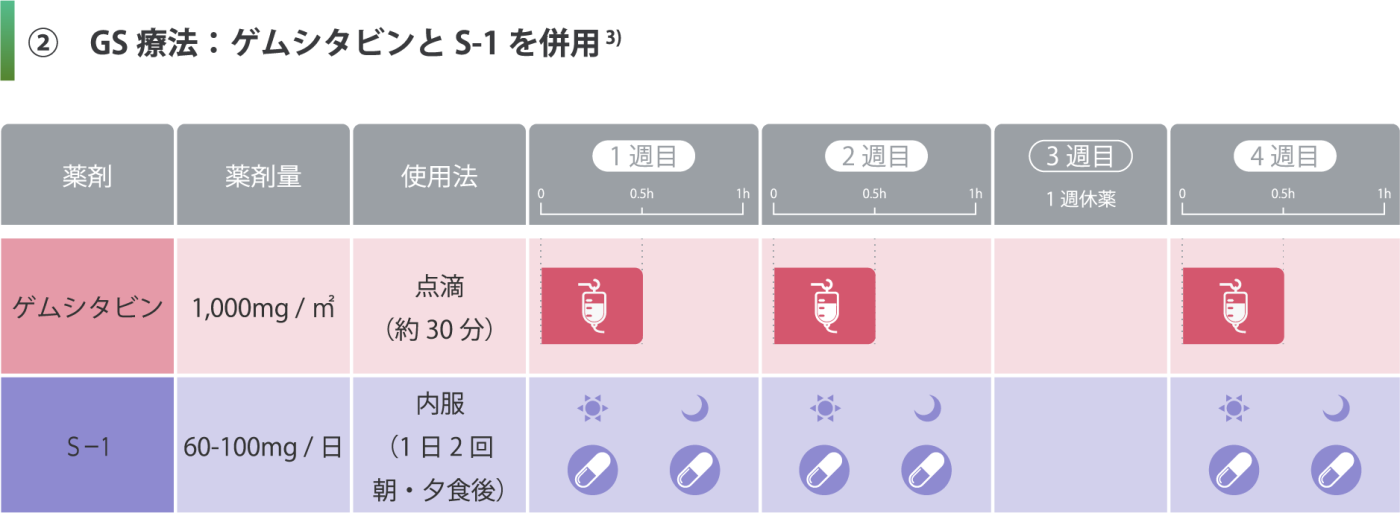
点滴の抗がん剤と内服の抗がん剤を組み合わせた治療です。
点滴の抗がん剤(ゲムシタビン)を週1回、2週連続で投与し、内服の抗がん剤(S-1)を1日2回、2週間継続内服してもらい1週間休むのを1コースとして、3週毎に繰り返す治療方法です。GC療法とほぼ同等の効果ですが、点滴時間が短いというメリットがあります。
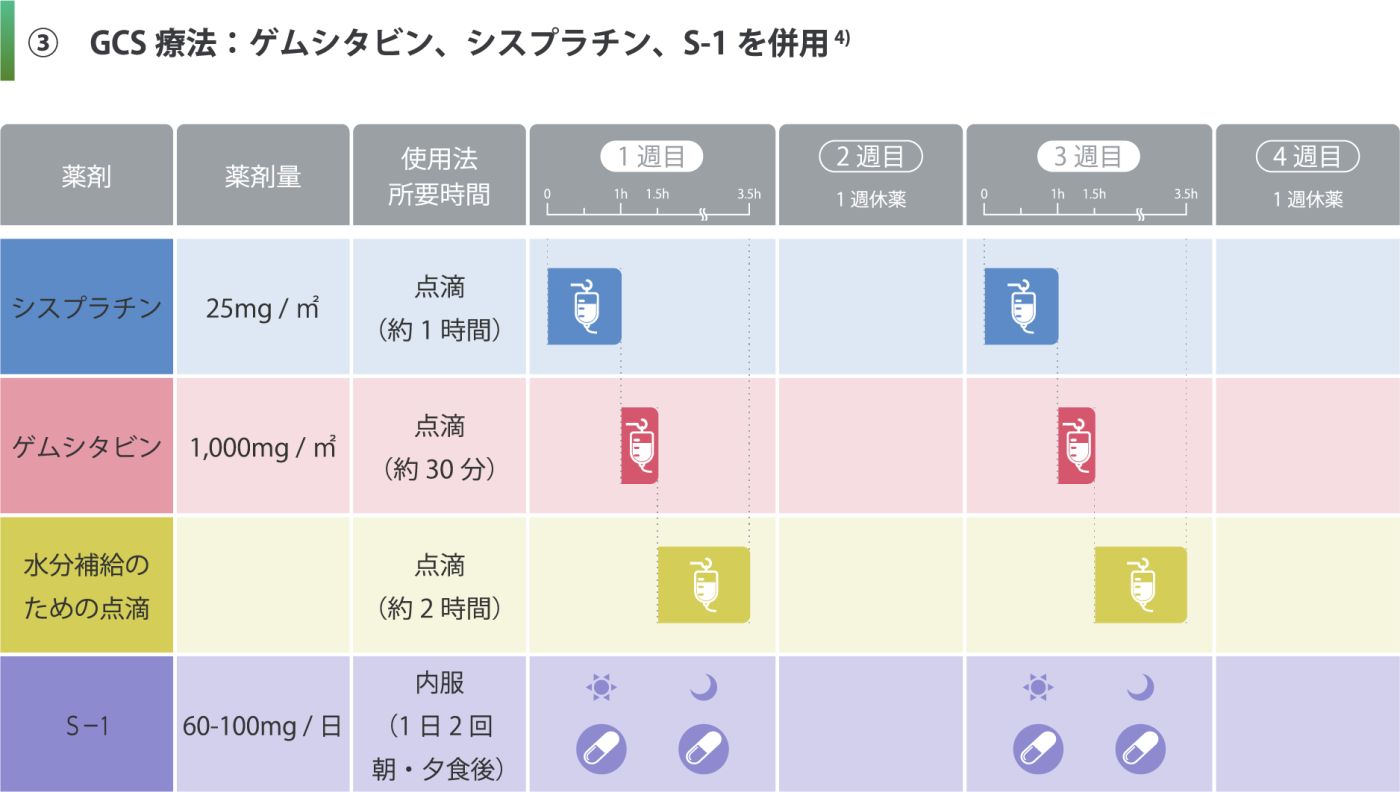
点滴の抗がん剤と内服の抗がん剤を組み合わせた治療です。
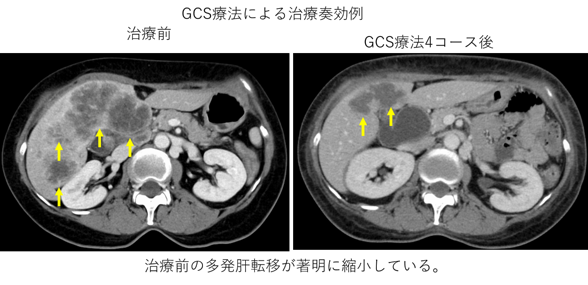
治療開始日(1週目)に点滴の抗がん剤(ゲムシタビンとシスプラチン)を投与し、その日から1週間S-1を内服してもらい、1週間休むのを1コースとした治療方法です。ゲムシタビンとシスプラチンを点滴する日は、同時に腎臓の保護を目的とした水分補給のための点滴を行うため、点滴の時間は約4時間となります。奏効率が最も高い治療になりますが、3剤併用となるため、比較的全身状態がよく、臓器機能が保たれている患者さんが適応となります。
2) Vale et al. N Engl J Med 2010
3) Morizane et al. Ann Oncol 2019
4) Sakai et al. ESMO annual meeting 2018
術後補助療法としての薬物療法
手術により、肉眼的にはがんが取りきれたと判断された場合でも、顕微鏡で確認するとがん細胞が残っていたり、完全に取りきれているように見えても同じ場所から再発したりしてしまう場合があります。このため、手術の後に、薬物療法を補助療法として行うこともあります。しかし、現時点では効果は十分に証明されていないため、標準治療では行われていません。
注:2021年5月現在、東病院のみならず全国でも本療法は行っていません。
治験・臨床試験
肝胆膵内科では標準治療の他、臓器別の治験・臨床試験、さらにはがん組織の遺伝子変異に基づく治験、SCRUM-Japan/MONSTER-SCREENプロジェクトなどのがん遺伝子パネル検査に基づいた医師主導治験などにも積極的に取り組んでいます。
特に近年、肝胆膵領域においてバイオマーカーに基づいた治療開発の発展は目覚ましく、検査で明らかになった遺伝子異常をターゲットとした、患者さんそれぞれに最も適した個別化医療の提供も行っています。詳細は担当医にご相談、またはセカンドオピニオンを受診ください。