トップページ > 診療科 > 大腸外科 > 大腸がんの手術について
大腸がんの手術について
大腸がんの手術では、腹腔鏡手術、ロボット支援手術などの低侵襲手術から、他臓器合併切除などの拡大手術まで様々な治療があり、がんの部位と進行度に応じて適切な手術を行うことが重要になります。
国立がん研究センター中央病院大腸外科では、5人のスタッフで年間600件近くの手術を行い、400例以上の大腸がんを手術しています。根治性を保った、安全かつ合併症の少ない手術を常に心掛けています。
多様性が我々の強みです。
“Diversity is our strength.”
入院期間は、通常の開腹術、腹腔鏡手術、ロボット支援手術において術後7日程度と短く、このため少ないベッド数で多数の患者さんを手術することが可能となっています。今後も、さらに手術数を増やすことが可能です。全国から患者さんを受け入れておりますので、国立がん研究センター中央病院での治療を希望される患者さんはどうぞ外来受診してください。また、当院で診療を希望される方だけでなく、他院で提示された治療についてご相談をいただくためのセカンドオピニオン外来も設けています。
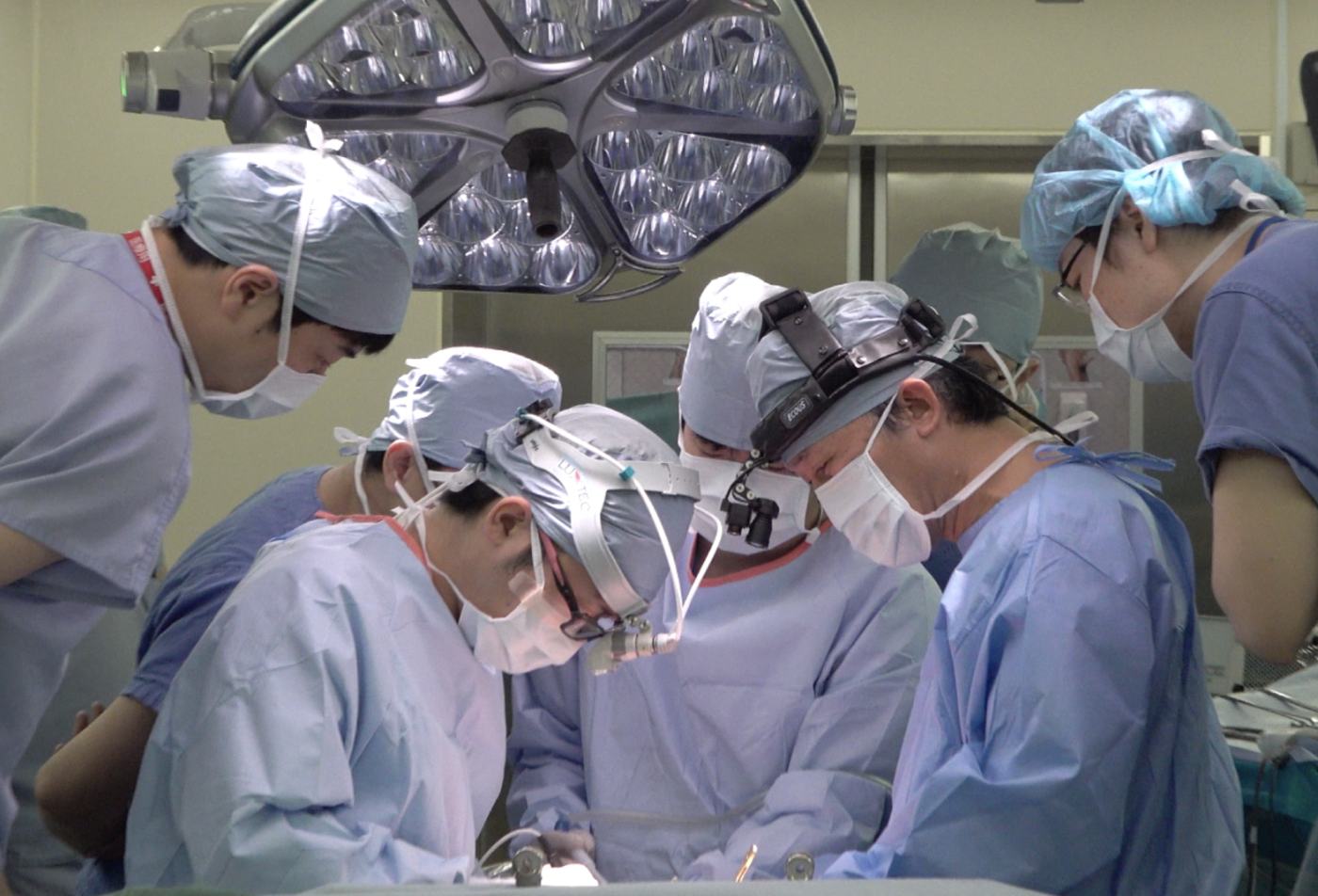
当科は開腹手術だけではなく、腹腔鏡手術、ロボット支援手術などの低侵襲手術なども得意としています。
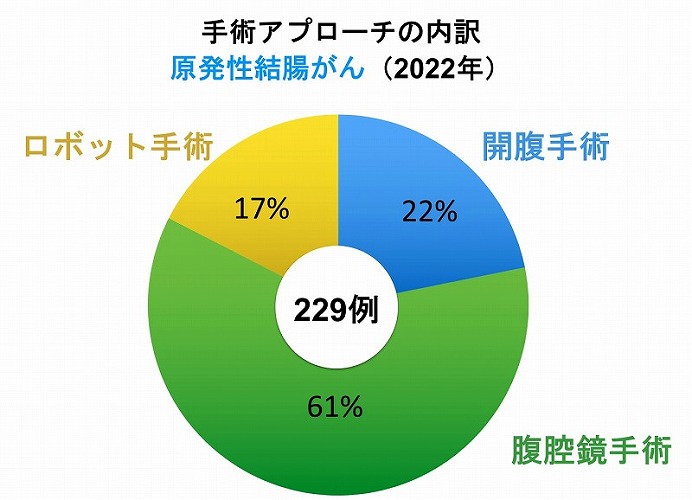
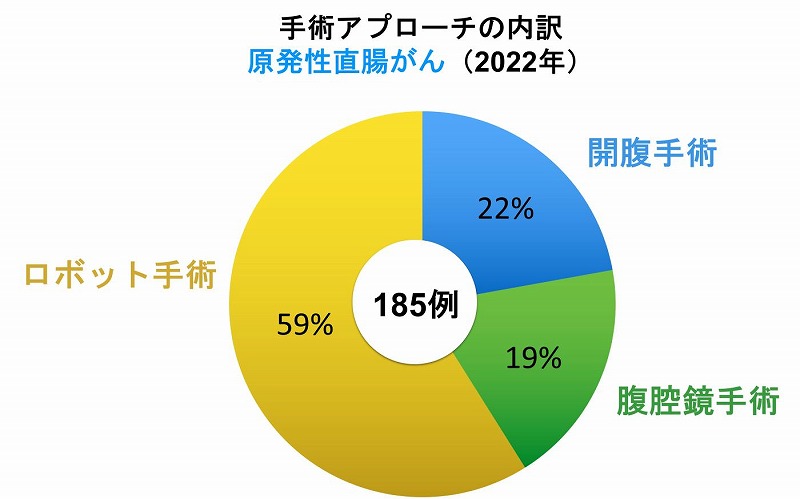
ロボット支援手術は直腸がん手術に対しては2018年から、結腸がん手術に対しては2022年から保険適応となりました。当科ではロボット支援手術を積極的に導入しており、手術全体に占めるロボット支援手術および腹腔鏡手術(低侵襲手術)の割合は年々増加しております。
 |
 |
開腹手術
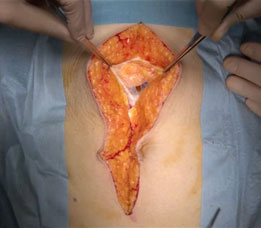
現在の進行大腸がんの標準治療は、開腹手術です。開腹手術とは、おなかを大きく開けて行う方法です。メリットは、執刀医が患部を直接見て、触った感覚を確認しながら治療が進められる点で、患部を広く見渡せるため、出血などがあってもすばやく対応することが可能です。また、見逃されがちですが、使いきりの器具をほとんど使わないため、手術費用が後述の腹腔鏡手術より安くて経済的であることもメリットと言えます。しかし、ある程度の大きさの傷が必要になるため、患者さんへの身体の負担の大きさ、手術後の痛みなどが予想されるデメリットとして指摘されています。
注:標準治療とはエビデンスに基づいた治療、目の前の患者さんに有効である可能性が最も高い治療の事です。
画像の上にポインターを置く(スマホではタップする)ことで、写真の閲覧が可能です。
結腸がんの場合、開腹手術に要する時間は通常は2時間から3時間で、輸血が必要になることはほとんどありません。手術直後は個室の回復室で過ごし、開腹手術であっても翌日から一般病棟に移って、歩行を開始します。安静を保つより、早くにベッドから起きて動くことで、腸の動き始めも早まるので、血栓症や腸閉塞を予防することができます。
腹腔鏡手術
5か所程の小さな傷からカメラと専用の手術機器をお腹の中に挿入し、テレビモニターを見ながら手術を行います。モニターで術野を拡大するため、繊細な操作が可能であり、細い血管も見えるため少ない出血量で手術を行うことが出来ます。手術創が小さいため、美容面で優れていることはもちろんですが、開腹手術と比較して術後の痛みが少なく回復が早いといった特徴があります。腹腔鏡による大腸癌手術は体への負担が少ないことから患者さんには優しい手術ではありますが、実施にあたっては一定の技術が必要となります。当科では積極的に導入しており、手術数も増加しています。痛みが少ないことから手術の翌日には歩行が可能となり、術後3日目から食事が開始となります。通常の経過では、術後7日で退院が可能となります。
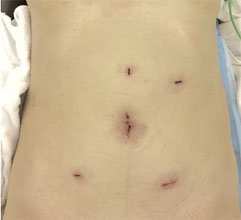
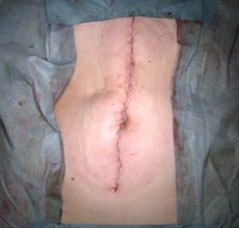
腹腔鏡下大腸癌手術の手術創
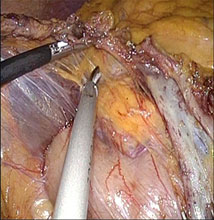
実際の術野
画像の上にポインターを置く(スマホではタップする)ことで、写真の閲覧が可能です。
ロボット支援手術(ダヴィンチ)
当科では、直腸がんに対してダヴィンチ手術システムという手術用ロボットを導入しています。小さな傷からロボット手術機器を挿入し、モニターを見ながら手術を行います。術野の3D画像を拡大して画面に映し出すことが可能であり、また先端が自由に曲がるロボット機器を使用することにより、従来の手術よりも更なる繊細な操作が可能になりました。手術創が小さいため、美容面で優れており、術後の痛みが少なく回復が早いことは腹腔鏡手術と同様です。更に、狭い骨盤内では温存しなければいけない神経などが存在しますが、ロボットの支援による繊細な手術で、排便・排尿・性機能に関わるこれら神経の機能温存が期待されています。
また、下段の写真のように、術野でほとんど出血がないことも特徴です。ロボット支援手術は急速に症例が増えております。
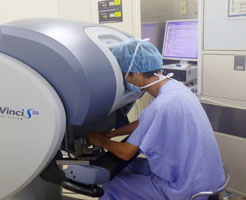
術者がロボットを操作している
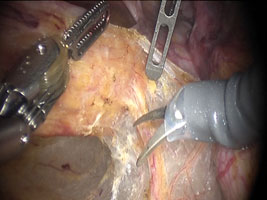
実際の手術野
画像の上にポインターを置く(スマホではタップする)ことで、写真の閲覧が可能です。
開腹手術、腹腔鏡手術、ロボット支援手術のうち、どのアプローチが最も優れているかは一概には言えません。病変へのアプローチ方法は異なっていてもお腹の中で行う手術操作(大腸がんを周囲のリンパ節と一緒に切除すること)は原則、同じものになります。当科では各患者さんの腫瘍局在や進行度に応じて最も適切なアプローチを検討し、提示しております。手術アプローチに関してわからない点がありましたら担当医に何でもご相談ください。
リンパ節郭清
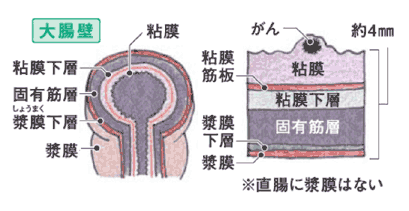
図上:大腸壁模式図
国立がん研究センター広報誌「hibiho(日々歩)No.3」より
大腸がんの場合、リンパ液の流れる方向に沿って、一定の法則でリンパ節転移がおこることがわかっています。まず、結腸の壁の周囲にある「腸管傍リンパ節」に転移し、次に少し離れたところにある「中間リンパ節」に広がります。さらに腸管に血液を送る血管の根元にある「主リンパ節」にたどり着きます。このようにがんが転移する法則にのっとり、予防的にリンパ節を切除することを、リンパ節郭清といいます。
手術には開腹手術、腹腔鏡手術、ロボット支援手術の3つのアプローチがありますが、リンパ節郭清はいかなるアプローチでも同様に行われる、大腸がん手術の基本的な手技になります。
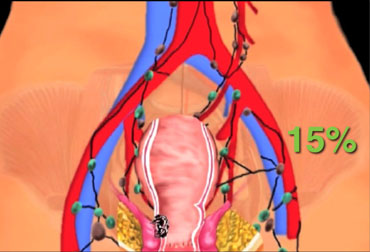
図上:がんは血液やリンパ液の流れにのって転移をするため、
転移の可能性(進行下部直腸がんで15%)のある
骨盤方向に向かうリンパ節の切除を「側方郭清術」という。
大腸がんのほとんどは、大腸内側の粘膜で発生する「腺がん」で、粘膜下層、固有筋層へと広がっていきます。一般的には、粘膜や粘膜下層のがんを「早期大腸がん」、それより深い層に達していると「進行大腸がん」と呼びます。下部進行直腸がんの場合、大腸癌研究会のプロジェクト研究によって、約15%の頻度で骨盤内側方リンパ節に転移を認めることが分かっています。そのため、このような転移の可能性のあるリンパ節をまとめて切除する「側方郭清術」は、局所再発を防ぐために非常に重要です。実際に、自律神経を温存して側方郭清術を行うことにより、骨盤内再発リスクが減少する可能性が示唆されています。
欧米では直腸がんに対しては日本のような側方郭清術は行われておらず、代わりに手術前の化学放射線治療や、化学放射線治療と全身化学療法を組み合わせる治療(TNT; total neoadjuvant therapy)を行うことで治療成績を向上させてきました。本邦の大腸がん治療ガイドラインではTNTは直腸がんに対する推奨治療とはなっていませんが、TNTは複数の研究から有効性が報告されている有望な治療であり、当科でも臨床試験に参加する形でTNTを下部直腸がんの治療に取り入れています。
直腸がんにおける「機能温存術」
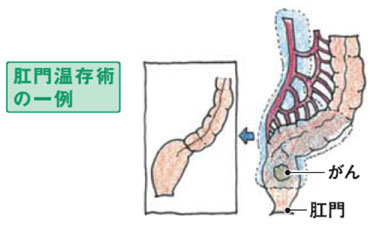
図上:肛門温存術の一例
国立がん研究センター広報誌「hibiho(日々歩)No.3」より
直腸がん手術において、術後の性機能障害、排尿障害、肛門機能障害が大きな問題となります。性機能、排尿機能は、直腸周囲の自律神経を温存することで機能温存が可能となるため、いち早く自律神経温存手術に取り組んでいます。しかし、あまり温存しすぎると逆にがんを取り残す可能性もあり、適切な切除範囲を定めることが重要です。また現在、肛門機能に関しても、下部直腸がんの80%近くの患者さんが肛門温存手術を受けています。中部、上部の直腸がんならば、ほぼ100%の肛門温存が可能です。
手術における機能温存率は開腹手術、腹腔鏡手術、ロボット支援手術のどのアプローチでも基本的に差がないとされています。がんの根治性を保ちつつ出来る限りの機能温存を図ることが重要となります。
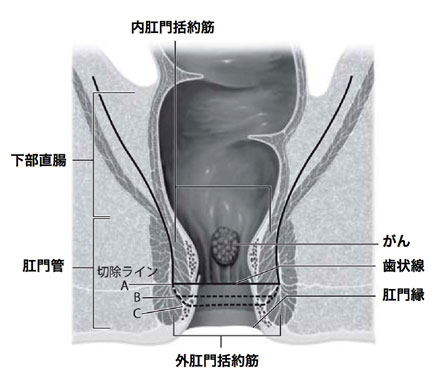
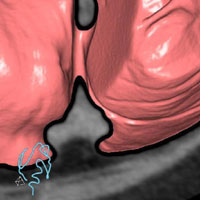
図上:切除ラインA、B、Cの違いで、内括約筋温存の程度と術後の排便機能障害度が変わる。
切除ラインが肛門に近いほど、術後の排便機能は悪い。
さらに、10年ほど前から、がんの切除範囲を縮小して、肛門機能を可能な限り温存する、新しい手術法「括約筋間直腸切除術(ISR)」が徐々に広まってきています。これは、内肛門括約筋を部分的あるいは全部切除し、肛門と外肛門括約筋を残すことにより、排便機能をある程度温存する方法です。
ISRは、「人工肛門以外に選択肢はない」と言われた下部直腸がんの患者さんにとって、自身の肛門を残すことを可能にした画期的な治療法です。しかし、ISRは解剖学的な知識と高度な技術を要する手術であるうえ、切除範囲によってなかには頻便や失禁が起きて、必ずしも術後の排便機能に十分満足できない患者さんもいらっしゃいます。また、治療対象となる患者さんの条件や長期的な経過などについては完全には明らかになっていません。ISRを選択するかどうかは、術前に担当医とよく話し合って慎重に判断することが必要です。
がんを根治し、再発・転移を防ぐためには、手術前の検査とそれに基づくシミュレーションそして多職種間の連携によって治療方針を決定することが大事です。
大腸がん手術による合併症について
大腸がん手術の合併症として、腸閉塞(腸の内容物が停滞し、お腹の張りや吐き気、嘔吐が起こること)、縫合不全(つないだ腸管の完全な癒合が得られず、腸内容物が腹腔内に漏れること)、創部感染、排便習慣の変化(下痢や便秘)、などが生じることがあります。また直腸がんの手術の場合は排尿や性機能に関わる神経を剥離または切離する必要があり、術後に排尿障害や性機能障害などの神経障害が生じることがあります。
手術前の検査とシミュレーション
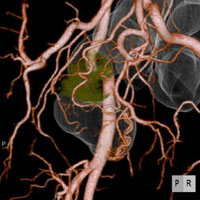
術前の内視鏡検査やCT(コンピュータ断層撮影)、MRI(磁気共鳴画像法)などによる検査で分かった、病気の進行度や広がり方、場所、転移の有無などの情報を基に、どの範囲をどのように切除するか、リンパ節はどこまで郭清するか、機能を温存するためにはどのようにすればよいかといった戦略を徹底的に練り上げます。当科では、この手術前の検査と手術のシミュレーションを大変重視しており、事前のこの段階で実際の手術のよしあしが決まると考えています。
図上:最新の画像ワークステーションを使用し、術前のCTから腸管、血管、がん、リンパ節を一つの立体的な画像に再構築して、病気の進行度や広がり方、場所、転移の有無などの情報を分析。
がん治療は外科、放射線、化学療法の三本柱
がん治療は外科、放射線、化学療法の三本柱です。
その中で、外科医が質の高い手術をして、内科医が個々の患者に適した化学療法を行い、時には放射線療法も加えた集学的治療で治療成績を向上させることが重要になります。

多職種間の連携(multidisciplinary team)が重要
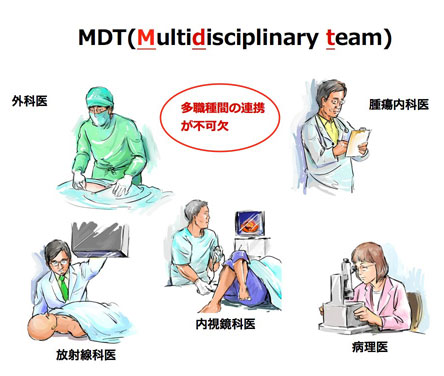
図:「国立がん研究センターMDT~大腸がん治療戦略vol. 1(医学と看護社)」より」
大腸がん領域では、近年の全身化学療法の目覚ましい発展により、腫瘍を縮小させ、切除“不能”から切除“可能”な患者さんの割合を高められるようになってきました。腫瘍サイズや患者さんの状況などを総合的に判断する必要があるため、高いレベルの集学的治療には、外科医や腫瘍内科医をはじめ、放射線科医、病理医ら多職種との連携が求められています。欧米諸国では、このような異なる領域・分野における知識、経験、技術を有する医師が集まり、患者の治療方針を議論して決めることが非常に重要視されており、70年代後半より多職種からなるチームによって介入を行うユニット(multidisciplinary team;MDT)を導入し始め、そのためのミーティングを「MDTミーティング 」と称しています。こうしたMDTによる意志決定は、医師間個人レベルでの相談よりもより正確で効果的であるとされています。国立がん研究センター中央病院では、このようなアプローチを積極的に取り入れ、毎週火曜日の19時15分に40人から45人程度の医師達が参集し、「患者さんにより長い生存期間をもたらす」というゴールに向け、濃密な議論を交わしています。
以上の診療態度で行ってきた我々の治療成績については、診療実績をご覧ください。